整形外科は、四肢、脊椎、骨、関節、筋肉に関わる疾患を担当しています。診療領域は多岐に渡り、それぞれの部位のエキスパートが必要になるため、当診療科では足専門、手専門、膝専門、脊髄・骨粗鬆症外来と、それぞれの専門の医師が患者さんの状態を注意深く確認しながら診察、治療を行っています。脊椎疾患では椎間板ヘルニアや脊柱管狭窄症、膝関節疾患では前十字靱帯損傷や半月板損傷、足部疾患では外反母趾や変形性足関節症などに対して外科的な治療を行っています。
当診療科で扱っている診療領域である脊椎、手足、関節は、体をずっと支えている部位でもあります。近年高齢化が進み、年齢による変化や骨粗鬆症による骨折などが日常生活にも影響を与えることが多くなっています。疾患と患者さんの状態を注意深く診察し、よりよい生活環境を目指せるよう「家族に行える診療を」と信条に、安全かつ親身になって地域の医療機関とともに患者さんと向き合っています。
外来診療について
セントラル総合クリニック 外来診療担当医師
| 月 | 火 | 水 | 木 | 金 | 土 | |
|---|---|---|---|---|---|---|
| 午前 |
伊澤成郎
奥野孝祐
|
作田直記
星野健
|
非常勤医師
|
伊澤成郎
奥野孝祐
|
作田直記
星野健
|
六崎裕高
常勤医師
|
| 午後 |
野澤大輔
作田直記
|
吉井雄一
|
日置繫(第1・3・5週)
|
生芝幸夫(第2・4週)
|
■は予約患者様のみ
■は予約患者様優先で診察(当日受付も診察します。※天野医師は再診または紹介状持参の方のみとなります。)
都合により変更となる診療科がありますので、ご確認のうえご来院ください。
[午前]:午前9時30分診察開始
[月・午後]野澤医師:足専門
[火・午後]吉井医師:手専門
[土]六崎医師:膝専門
※他院で受診暦のある方は、紹介状と画像のコピーを必ずお持ちください。
当院整形外科では、近隣の整形外科医院と連携を取っております。
受診希望の際は通院中の先生にご相談いただき、紹介状をお持ちいただきますようお願いいたします。
スタッフ紹介
常勤医師
|
役職 |
整形外科 上席部長 |
|---|---|
|
専門分野認定医等 |
日本整形外科学会整形外科専門医 |
|
役職 |
整形外科 部長 |
|---|---|
|
専門分野認定医等 |
日本整形外科学会専門医 |
|
専門分野認定医等 |
日本整形外科学会整形外科専門医 |
|---|
|
専門分野認定医等 |
日本整形外科学会整形外科専門医 |
|---|
非常勤医師
|
役職 |
茨城県立医療大学 保健医療学部 医科学センター 教授 |
|---|
脊椎疾患-せぼねの病気
せぼね(背骨)
せぼねは、からだを支える構造物です。椎間板と脊椎が組み合わさってできています。せぼねが動くのは椎間板があるおかげです。しかし、動きが負担になり、椎間板変性していきます。その結果、痛みの原因となってきます。また、せぼねの中には神経が通っています。せぼねの障害は神経を障害することもあります。そのため手足のしびれや筋力低下を引き起こします。背骨は、頚椎(首の部分)、胸椎(むねの部分)、腰椎(こし)に分けられます。
せぼねの病気
頚椎部は、頭を支えかつ動きの大きい部位です。また、腰椎部も動きの大きい部位です。つまり、長い年月で見ると、相当大きな負担が加わる事になります。年齢による変化が、病的変化として現れやすいと言えるでしょう。逆に胸椎は肋骨があり心臓や肺などの重要臓器を守っており、動きはちいさいです。病気の頻度としては、少なくなっています。
1.頚椎
頚椎の中を脊髄が走行します。脊髄は、手足の神経の大元です。その脊髄が圧迫されると、手足にしびれや筋力低下が出現します。脊髄の圧迫の原因としては、椎間板の突出(いわゆる椎間板ヘルニア)、靱帯の骨化(後縦靱帯骨化症)、骨棘(骨のでっぱり、椎間板の変性に伴って生じる)などがあります。頚髄症が疑われたら、MRIを撮影する必要があります。入院の必要はなく、外来で施行できます。この検査で、脊髄の圧迫の有無、程度がわかります。症状が軽いしびれのみで、脊髄の圧迫も軽度であれば、頚部をカラーで固定して様子を見ます。カラー固定をするのは、頚部の動きによる脊髄への悪影響を減らすためです。就寝時以外はカラーを装着し、2週間後に効果の有無をチェックします。効果があれば必要に応じて装着期間を延長します。しびれが消失、あるいは気にならない程度に軽減すれば、カラーをはずし、再悪化してこないかどうか見ていきます。
初診時にしびれのみでなく手の動かしにくさも自覚されているような場合は、重症と考えられます。たとえば、ボタンかけ、食事の際の箸の動作、書字などの際に障害を感じます。このような運動機能障害を認め(その程度にもよりますが)MRIで脊髄の強い圧迫が認められる場合は、手術の適応になります。一般的な手術法は、脊柱管(脊髄の通り道の管)を拡大する方法です。全身麻酔下に行い、手術時間は約2時間で、ふつう輸血の必要はありません。術後数日で歩行可能です。入院期間は3週間程度です。頚髄症の治療上留意すべき事があります。それは、脊髄という神経組織は一度障害を受けてしまうとなかなか回復しにくいという特徴を有しているということです。つまり、手術をして圧迫障害を取り除いても症状が残存しやすいのです。症状がひどくなる前に、外来受診されることをおすすめします。
2.胸椎
胸椎部では、病気の頻度は少ないのですが、重症になりやすいという特徴があります。症状は、頚髄症の症状から上肢の症状を除いた症状となります。つまり、胸腹部から足の症状が中心となります。
脊髄の圧迫の原因としては、椎間板の突出(いわゆる椎間板ヘルニア)、靱帯の骨化、骨棘(骨のでっぱり、椎間板の変性に伴って生じる)などがあります。症状が進行性のことが多く、手術治療が必要になってきます。
3.腰椎
椎間板ヘルニアでは、保存的治療法が優先されます。外来では、安静、内服薬、コルセット、硬膜外ブロック等の治療を行います。疼痛が改善しなかったり、麻痺(しびれや筋力の低下)が進行する場合は、入院治療が必要になります。脊柱管狭窄症でもほぼ同様ですが、ヘルニアよりは硬膜外ブロックの効果が期待できます。脊柱管狭窄症では、間欠性破行という症状が出現することがあります。長時間の歩行で、下肢痛、下肢の筋力低下が出現し、腰を曲げると(椅子に腰かける)と症状が改善し、また歩けるようになります。長時間の立位でも同様の症状がでることがあります。この症状は、なかなか治りにくく、手術が必要になってきます。
分離症は、成長期のスポーツ選手(特にジャンプ競技)に認められることがあり、スポーツの中止、コルセット装着で分離部が癒合することがあります。
膝関節疾患に対する外科治療
近年、スポーツ人口の増加と高齢化社会を背景に膝を中心としたスポーツ外傷や、変性疾患が増加しています。スポーツ外傷には主に前十字靭帯損傷や半月板損傷がありますが、それぞれ関節鏡といった小さなカメラを用いた前十字靭帯再建術、半月板縫合・部分切除術等の手術が可能で良好な臨床成績が得られています。また、変性疾患である変形性膝関節症や関節リウマチに対しては人工関節置換術を行い疼痛の除去や活動性の改善が期待できます。われわれ整形外科はチーム医療を行い、上記の膝関節疾患に関しても最善かつ最高の治療を心掛けています。
前十字靭帯損傷
膝の靭帯損傷の中でも前十字靭帯は、内側側副靭帯や後十字靭帯とは違い手術治療を行うことが多い靱帯です。サッカー、バスケットボール、スキーなどでの受傷が多く、膝を強くひねって痛みや腫れがあるときは前十字靭帯損傷が疑われます。スポーツへの復帰や膝の不安定感の改善、続発する半月板や関節軟骨損傷を防ぐため前十字靭帯再建術を行うことがあります。
前十字靭帯再建術
膝前面に1cm程度の小さな切開を2ヶ所作り、そこから関節鏡(内視鏡)を関節内に入れて手術を行います。損傷した前十字靭帯を切除し、半月板、関節軟骨、滑膜の状態も観察し必要に応じて治療をします。つづいて膝前内側に3cm程切開し、ハムストリング腱(膝を曲げる腱のうちの1つ)を採取し再建靭帯を作ります。この切開部分から脛骨と大腿骨にドリルをしてトンネルをあけ、再建靭帯を通しチタン性のボタンやスクリュー等で固定します。術後3週間ほどで独歩が可能となります。術後、主に膝の筋力を鍛えるリハビリを行い、6~8ヶ月後のスポーツ復帰に備えます。
半月板損傷
膝をひねってから膝痛が出る場合や、徐々に痛くなってくる場合など症状は様々です。膝の引っかかりを感じる場合や、ひどいときは引っかかったまま膝が伸びないこともあります。この場合、半月板が損傷している可能性があり、場合によっては関節鏡の手術が必要になります。
半月板部分切除、縫合
膝前面に1cm程度の小さな切開を2ヶ所作り、そこから関節鏡(内視鏡)を関節内に入れて手術を行います。半月板の損傷部分は専用道具を使って必要最小限の切除を行います。もしも術中に半月板の損傷部位が縫合可能と判断された場合には2cm程の小切開を膝内側(または外側)に追加して数ヶ所縫合固定します。術後は包帯固定のみで膝の屈伸は直後から許可します。部分切除術の場合には翌日からの歩行可能ですが、縫合術の場合には若干遅らせることがあります。
変形性膝関節症、関節リウマチによる膝関節破壊
変形性膝関節症や関節リウマチによる膝関節破壊は進行すると、安静時や動くとき必ず膝が痛み、そのために活動範囲が狭まり日常生活も困難になります。外来での内服薬、外用薬、注射、装具、リハビリなどの保存治療に効果がない場合、人工関節手術が適応となる場合があります。人工関節置換手術後は痛みが軽減し、活動範囲の拡大が期待できます。
人工膝関節置換手術
手術時の出血に対し、術前に自分の血液を輸血用に貯めておきます。手術は膝前面を12~15cm程度、縦に切開し、いたんだ軟骨や骨を取り除き適切なサイズの人工関節部品を設置します。部品はネジや骨セメントで骨に強固に固定します。関節内にドレーンチューブを留置し術後の血腫を予防します。このチューブは術後2日目までに抜去します。チューブ抜去後からベッド上で膝可動域訓練を開始し1週頃までには立位訓練を行い早期の自立歩行をめざします。退院は術後3、4週頃の予定です。
足部疾患に対する治療
近年、生活様式の欧米化、スポーツ人口の増加、高齢化社会を背景に足や靴の問題が増加しています。その中でも、比較的多い外反母趾、変形性足関節症について病態、当院での治療法等をご紹介いたします。われわれ整形外科はチーム医療を行い、下記の足部疾患に関しても最善かつ最高の治療を心掛けています。
1.外反母趾
外反母趾とは親趾(ゆび)の付け根が内側に飛び出し、親指が小趾側へ曲がっている状態です。このような変形が著明であると、靴で突出部が圧迫され、炎症や肥厚、痛みが生じます。まだこの部分で神経が圧迫され、親趾の内側がしびれてくることがあります。原因としては、生活習慣の洋式化、靴の不適合、扁平足など様々です。重症度は、見た目でもわかりますが、病院では立位の足のX線写真で、足趾の角度を測って、判定します。
外反母趾は一度発症すると、足の構造、筋腱のバランスの破綻から、外反母趾をさらに悪くしようとする悪循環が生じ、決して治りません。またひどくなった外反母趾をそのまま放っておくと、他の趾まで曲がってきたり、脱臼したり、乗り上げたりすることもあります。
軽症のうちは、ストレッチ、筋力トレーニング、装具療法などの保存療法を行いますが、重症の方や疼痛・シビレの強い方は手術を行うこともあります。手術方法は、これまでに150種類以上の術式が考案されておりますが、基本的には、骨切り術、軟部組織解離術、関節形成術、関節固定術に分かれます。外反母趾の程度や他趾の状態によっていくつかの方法を選択、組み合わせて行います。術後はギプスや包帯などの簡単な外固定をし、翌日より踵歩行が可能です。しかし、骨切り術を行った場合は足底全体で荷重できるまで、1~2ヶ月を要するため、両側例の場合はある程度長期の入院を要します。
2.変形性足関節症
変形性足関節症や関節リウマチによる足関節破壊は進行すると、安静時や動くとき足関節が痛み、そのために活動範囲が狭まり日常生活も困難になります。外来での内服薬、外用薬、注射、装具、リハビリなどの保存治療に効果がない場合、手術が適応となる場合があります。
手術は、関節の変形の程度に応じて、関節軟骨に部分的な欠損はあるものの、足関節の動き(可動域)が十分保たれているときは、矯正骨切り術の適応です。傾いた関節面を矯正することによって荷重軸を正常化させたり、不安定な関節を骨性に安定させることによって痛みを改善させるものです。軟骨の欠損が大きく、可動域の減少したものは、関節固定術の適応となります。変形が強くない場合は、関節鏡を併用した低侵襲な手術も可能です。人工関節置換術は、活動性のあまり高くないリウマチ性足関節破壊の方に適応があると考えています。痛みが軽減し、活動範囲の拡大が期待できます。
3.疲労骨折
疲労骨折とは、繰り返す軽微な外力が骨にかかり、ちょうど金属疲労のように疲労現象が起こって骨折します。疼痛の出現した早期のレントゲン像では骨膜反応だけのために異常所見は認められませんが、2~3週後に亀裂骨折線が認められることがあります。経過とともに紡錘型の仮骨が形成されます。特に下肢に多く、年齢では発育期の10歳代に集中します。
脛骨は身体中で最も発生頻度が高く、骨幹部のものは跳躍や疾走が原因となりやすいです。そのほか、踵骨、舟状骨、中足骨にも多く発生します。
治療は原則として一時的な運動の中止です。3~4週間くらいの休止で疼痛は軽減しますが、運動を再開すると再発することもあり、運動の方法を見直したり、靴を改良したりする必要があります。長引くと手術が必要となることもあります。
4.アキレス腱断裂
アキレス腱は下腿三頭筋の力を踵骨に伝え、足関節を底屈させるのに働きます。したがってアキレス腱が断裂すると爪先立ちができなくなります。30~40歳代に好発します。保存的には約6週間のギプス固定が必要ですが、早期に回復を望む場合は縫合術が行なわれます。
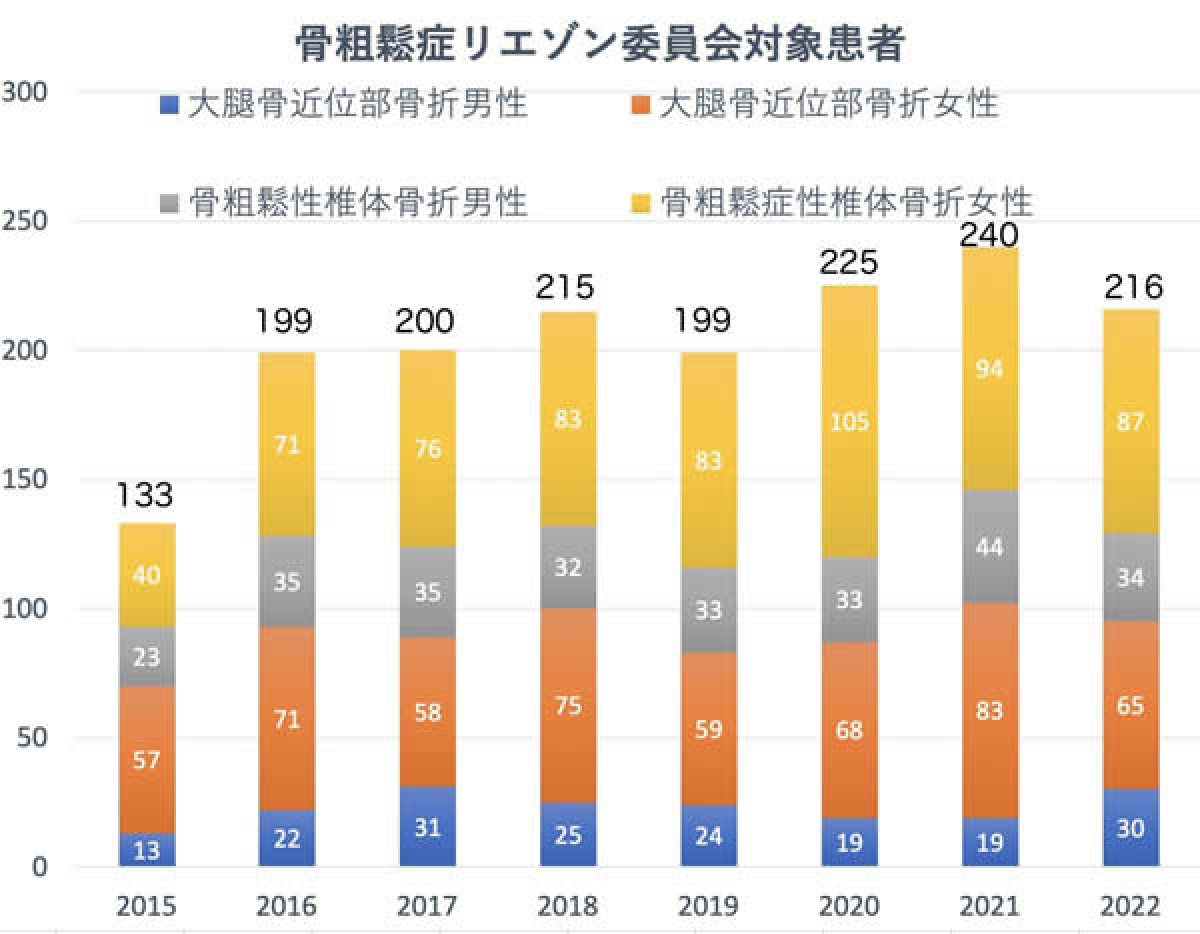
骨粗鬆症リエゾンサービス
過去10年間に骨粗鬆症治療薬は長足の進歩を遂げてきていますが、わが国での脆弱性骨折発生率 が低下したか?といえば、決してそうではありません。北欧や北米では、年齢補正した発生率が低下 傾向にあると報告されていますが、わが国では大腿骨近位部骨折をはじめとした四肢骨折発生率はい まだ上昇を続けていると報告されています。その原因の一つに、骨折リスクが高まった例に対する十 分な骨折予防、すなわち骨粗鬆症治療が適切に実施されていない点が指摘されています。そこで最近、 骨粗鬆症治療におけるリエゾンサービスが注目されています。リエゾンとは「連絡係」と訳され、診 療におけるコーディネーターの役割を意味します。その目的は、最初の骨折への対応および骨折リス ク評価と、新たな骨折の防止、また最初の脆弱性骨折の予防であり、サービスの提供対象は大腿骨近 位部骨折例、その他の脆弱性骨折例、骨折リスクの高い例や転倒リスクの高い例、高齢者一般です。 すでに英国、豪州、カナダではこのようなサービスが実施され、多職種連携による骨折抑制を推進す るコーディネーターの活動によって、骨折発生率が低下するといわれています。
当院でも2018年度から骨粗鬆症リエゾンサービス委員会を立ち上げました。整形外科医師・歯科口 腔外科医師・看護師・薬剤師・療法士・栄養士・放射線技師・地域連携室事務員が委員となり多業種 のメンバーが一丸となって大腿骨近位部骨折(頚部骨折・転子部骨折)や骨粗鬆症性椎体骨折で入院 した方に対して再骨折予防のためにチーム医療を行っています。また、治療介入し安定した患者様は 治療継続しやすいようかかりつけ医と連携しています。